(报告出品方/分析师:平安研究 王维逸 李冰婷)
01 全球概览:四类医保模式,主要支付方各有不同
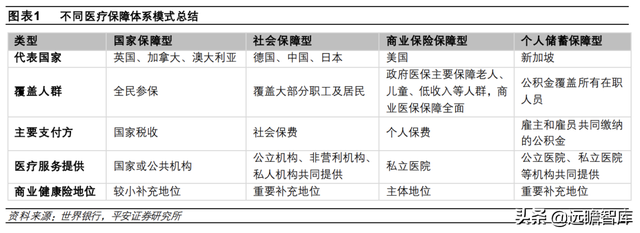
根据医疗保障资金筹资渠道的差异,世界范围内的医疗保障制度大致分为四种模式:国家保障型医疗保险模式、社会保障型医疗保险模式、商业保险保障型医疗保险模式、个人储蓄保障型医疗保险模式。

具体来看:
1)国家保障型医保体系:以英国、加拿大、澳大利亚为代表,政府起主导作用,资金来源稳定,个人基本不承担医疗费用。该体系下,资金主要来自国家税收,通过国家财政预算拨款向医疗服务机构或个人提供资金,并由政府根据国家统一计划分配资金;由国家或公共机构为公民提供低收费或免费医疗服务。
2)社会保障型医保体系:以德国、中国、日本为代表,政府制定雇主和雇员的保费缴纳比例,具有强制性、互济性特征。该体系下,资金来源主要是雇主和雇员共同支付的保费,采取“以收定支”、“现收现付”制。医疗服务主要由公立机构提供、私营机构参与有限,由政府设立或授权的医疗保险机构代表参保人向提供医疗服务的机构支付医疗费用。
3)商业保险保障型医保体系:各国都有商业医保作为补充,但仅美国将其作为基本医保制度模式,市场化程度高。该体系下,资金来源主要是个人保费,商业保险公司根据市场化费率定价、与被保险人签订保险合同、并支付医疗费用,医疗服务主要由私立医院提供。
4)个人储蓄保障型医保体系:以新加坡为代表,政府强制雇主和雇员向公积金管理机构缴费。该体系下,资金来源主要是雇主和雇员共同缴纳的公积金,并建立以个人或家庭为单位的医疗储蓄账户来支付家庭成员医疗费用,且只能用于本家庭成员、不允许他人使用,不具备互济性特征。而政府强制性缴费决定了该模式基本可以实现全民覆盖;基本医疗服务由公立医院、私立医院等机构共同提供。
1.1 国家保障型:以英国为例,国民卫生服务体系覆盖全民,商业健康险作为补充
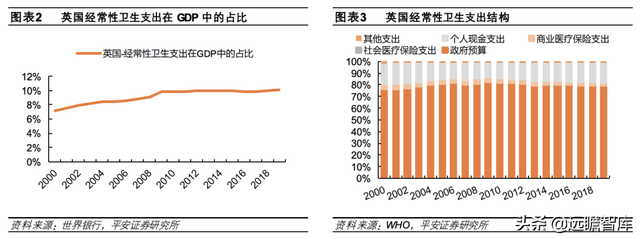
英国医疗支出持续增长,政府支付为最主要来源、负担较重。2019年,英国经常性卫生支出共计 2251.95亿英镑,在 GDP中的比例由2000年的 7.20%持续增长至10.15%。其中,政府预算约占经常性卫生支出的 79.47%,个人现金支付占17.07%,商保支付仅占 2.82%。英国医疗保障体系以国家保障为核心,长期保持以政府支付为主的医疗费用支出结构。
英国医疗保障体系由英国国民卫生服务体系(NHS)、社会医疗救助、私人健康保险三部分共同构建,具体来看:
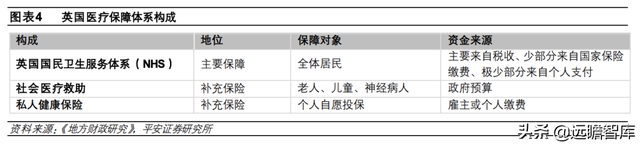
1)NHS 是英国公共资助的医疗保健系统的总称,覆盖全体国民,是英国医保体系中的主体保障。
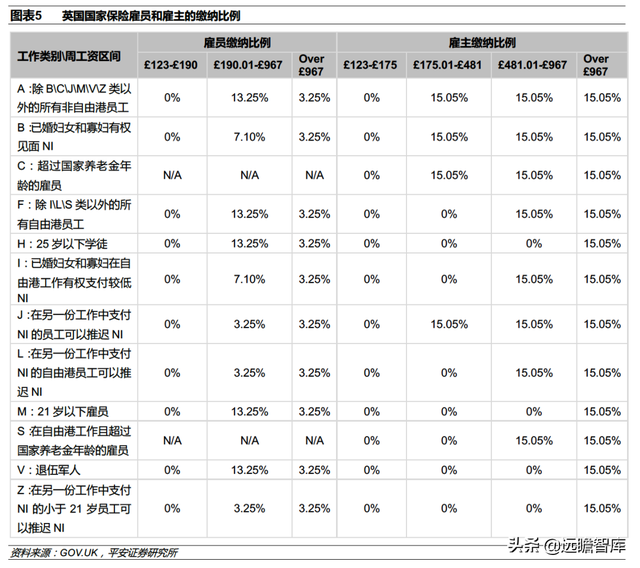
①资金来源:NHS 资金主要来自税收,部分来源于雇主和雇员共同缴纳的国家保险(National Insurance,NI),据 TheCommonwealth Fund报道,约 20%的 NHS 资金来源于国家保险缴款(雇员及其雇主支付国家保险,可以获得国家养老金和其他福利),极少部分来源于患者自费(例如处方和牙科护理需向国民收取一定费用),其余均为税收贡献。其中,国家保险是英国政府应对养老、疫病、失业等情况的强制保险,根据不同工作类别和不同薪酬范围,雇主雇员均按不同比例支付。
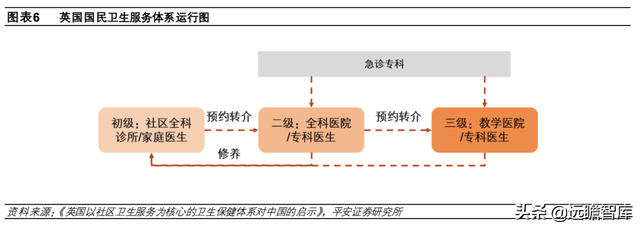
②支付制度:NHS 直接承担英国各地区内 NHS 机构的医疗费用(除牙科治疗、处方费等部分服务费用),同时部分私营医院和慈善机构也参与 NHS 的运营和服务。其中,NHS 机构采用分级诊疗制度,卫生服务的提供主体可以分为初级、二级卫生、三级卫生保健服务。
其中,初级机构是为居民提供初级诊疗、保健、预防等卫生服务的社区全科诊所、社区服务中心以及部分私人诊疗机构,主要由家庭医生服务;二级机构主要是负责手术、重病治疗的全科医院,三级机构主要是负责重大疑难病症治疗的教学医院,二、三级机构是以医院为基础的专科医生服务。除急诊外,NHS 所有患者须先到初级机构或家庭医生处治疗,并由家庭医生决定是否转向二级、三级机构。
2)社会医疗救助主要保障老人、儿童、神经病人,资金主要来源于政府预算。社会服务委员会与 NHS 机构、私立医院、教育部门、警察机构等合作提供社会医疗救助服务。
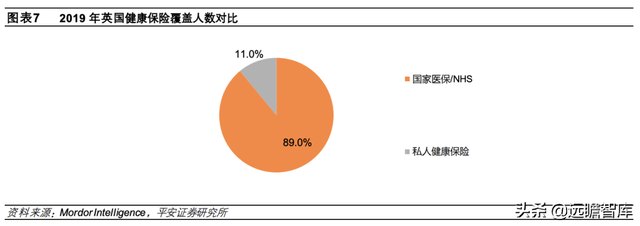
3)私人健康保险属于商业保险,在英国医保体系中仅占补充地位。NHS 体系覆盖全部居民,因此英国商业健康险发展空间较小,但由于 NHS 等待时间较长、私人医疗服务更优质,近年来私人健康险参与度略有提升——2019年私人医疗保险覆盖率已提升至 11.0%、私人医疗保险总支出较 2015 年已提升 2.8%。根据 Mordor Intelligence 预测,英国健康和医疗保险市场规模 2021-2026 年 CAGR 将达 5.05%,预计 2025 年私营医疗保健服务市场规模将达 138 亿美元。
①资金来源:私人健康保险的保费来自参保人个人支付,或雇主、雇员通过团险渠道共同支付。但根据 Cigna的研究,目前仅有不到 19%的英国受访者享有雇主提供的私人健康保险。
②支付制度:私人健康保险主要为高收入人群提供高端医疗服务,报销在私营医院的医疗费用。
1.2 个人储蓄保障型:以新加坡为例,个人储蓄式医保为主、商业医保为辅
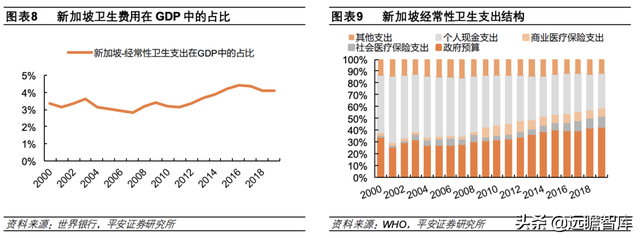
新加坡卫生支出占 GDP 的占比相对较低,个人及政府预算是最主要的卫生费用来源。
2019 年新加坡经常性卫生支出共计226.16 亿新元,在 GDP 中占比仅 4.08%,较 2000年的 3.34%有所提升,但仍明显低于英国、美国、德国、日本等发达国家(2019 年经常性卫生支出在 GDP 中的占比分别为 10.15%、16.76%、11.70%、10.74%)。
新加坡采用个人储蓄的医保体系,2019年新加坡经常性卫生支出中,卫生支出来源中,个人支付、政府支付占比较高——政府预算占比达 43.08%,个人现金支出占比达 28.44%,而商业医疗保险支出仅占 6.83%。
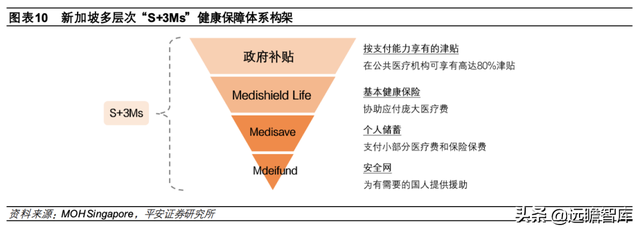
新加坡医保体系以 Medisave(保健储蓄计划)和 Medishield Life(终身健保计划)为主,私人健康保险作为补充。新加坡健康保障制度包括“S+3Ms”和私人商业健康险两大部分。“S+3Ms”是新加坡医保体系的核心部分,具体包括政府补贴、Medisave、Medishield Life和 Medifund(保健基金计划)四部分,为公民实现多重保障。
具体来看:
1)政府直接补贴公共医疗机构,公民直接支付补贴后的价格;
2)对于门诊基本医疗服务费,由公民自行使用现金支付;
3)对于住院治疗,公民可以使用 Medisave 账户中的公积金支付政府补贴后的自付价格;
4)在 Medisave 账户支出达到一定额度后,Medishield将承担绝大部分医疗费用;
5)Medifund 对需要援助的困难人群提供救助。
1)保健储蓄计划
Medisave 是强制中央公积金的组成部分,覆盖所有在职人员。
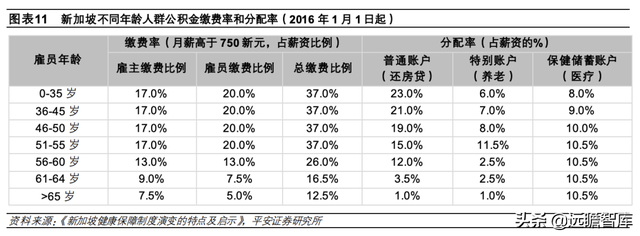
①资金来源:新加坡公积金是由雇主和雇员共同缴纳,分为三个账户——住房、教育和投资的普通账户、养老的特殊账户、公民特定医疗费用支出的 Medisave 保健储蓄账户。
根据雇员年龄的划分,雇主缴纳薪资的 7.5%-17.0%,雇员缴纳薪资的5.0%-20.0%。同时公积金在三个账户间的分配率也不相同,雇员年龄越高,公积金向保健储蓄账户中的分配率越高,最高分配薪资的 10.5%。此外,保健储蓄账户利息挂钩于 10 年期新加坡政府债券利率,外加 1%。
②支付制度:保健储蓄账户可以用来支付个人和家庭成员在公立或者私立医院产生的住院自付费用、特殊病种门诊费用、日间手术、预防保健、购买 Medishield的年费等规定项,但支付有一定限额,超过限额部分需要自费。
例如,对于日间手术,住院的前两天保健储蓄账户可保险最多报销 550 新元,第三天之后每天最多报销 400 新元。
2)终身健保计划
Medishield Life 是新加坡医疗保障制度的主体,强制性覆盖新加坡公民和永久居民。
①资金来源:根据参保人年龄,Medishield Life设置不同保费,主要由个人缴费。30岁以下的居民每人支付保费不超过 250新元/年、90岁以上居民每人支付保费 2055新元/年。此外,新加坡公积金局为低收入、中低收入参保人提供保费补助,例如低收入参保人可享受 30%-70%的补贴,参保人只需直接支付补贴后价格。
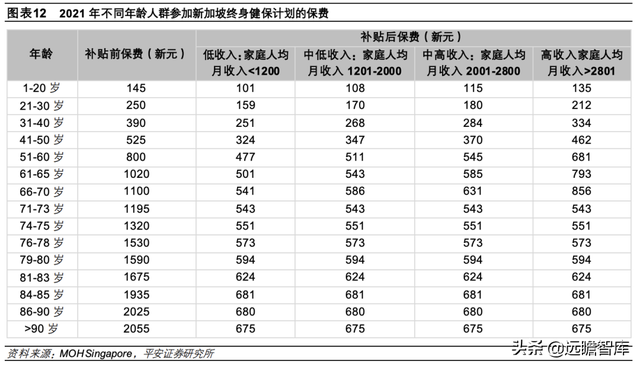
②支付制度:Medishield Life 可以支付住院或部分经批准的门诊治疗费用,但对不同医疗项目设置不同免赔额和赔付上限。具体来看,超过免赔额、低于赔付上限的医疗费由参保人个人支付(也即参保人需要与 Medishield Life 共同承担的金额)和Medishield Life 赔付共同组成。
剔除免赔额后,个人支付约占比 3%-10%,参保人可用个人现金、Medisave、商业健康险等支付;同时 Medishield Life 规定每年赔付上限为 15 万新元。以手术为例,手术赔付上限为 240 新元-2600 新元不等。Medishield Life 也覆盖私人医院治疗费用,但赔付比例最高为 25%,远低于公立医院。

商业健康保险为“S+3Ms”提供额外保障,综合保障计划是新加坡商业健康险的重要组成部分。
Medishield Life 可以覆盖大部分住院费用和 B2/C等级的病房,但私人医疗保险通常涵盖更高等级的病房(A/B1等级)、私立医院医疗服务、门诊治疗等费用,是 Medishield Life 的有效补充。
私人医疗保险可与 Medishield Life组合,构成综合健保计划(Integrated ShieldPlan——IP)和 IP Riders,提供更高的赔付上限和保障范围。例如安盛提供的 AXA Shield计划年最高赔付额为 250万新元,远高于 Medishield Life15 万新元的赔付上限,同时可赔付项目涵盖私人医院、门诊治疗等。
目前新加坡共有包括安盛、友邦等在内的 7 家商业保险公司提供综合健保计划。根据新加坡寿险协会,截至 2021Q1 末,约 70%的新加坡居民拥有综合健保计,商业健康保险覆盖比例与美国相近。(报告来源:远瞻智库)
02 商业保险保障型:以美国为例,商业医保占据主导地位
美国卫生支付负担较重,商业保险是重要支付方。
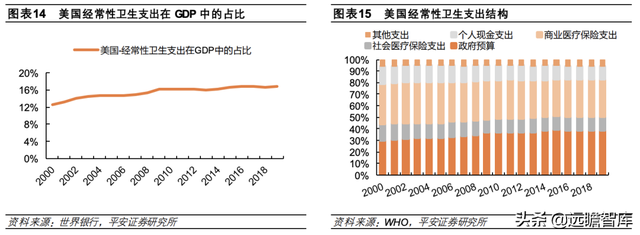
美国医疗费用相对较高、卫生支付负担较重,2019 年美国经常性卫生支出达 3.59 万亿美元,在 GDP 中占比达 16.77%,高于同期英国、德国、欧盟、日本经常性卫生支出在 GDP 中占比(分别为 10.15%、11.70%、9.92%、10.74%)。
其中,美国商业医疗保险计划支付占总经常性卫生支出的 31.85%,与政府预算38.74%的占比基本相当,主要由于美国政府医保仅覆盖特定人群,医保体系总体以商业医疗保险为主。
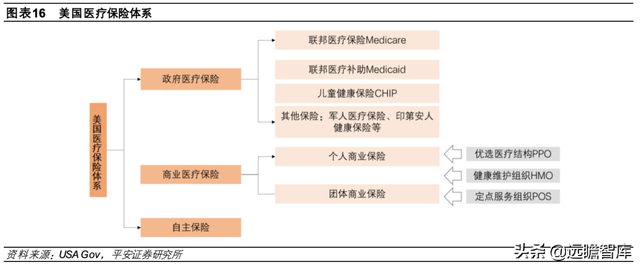
目前美国医疗保险体系包括政府建立的公共社会保险体系和保险公司提供的商业医疗保险体系两大类。美国居民获得健康保险的途径主要有三种:1)参加政府运营的公共社会保险;2)参加商业保险,一般雇主会支付大部分保费,且几乎所有大企业都会为雇员购买商业保险;3)自主保险,即消费者个人从商业保险公司购买。
政府医疗保险进一步分为联邦医疗保险 Medicare、联邦医疗补助 Medicaid、儿童健康保险 CHIP及其他保险(如军人医疗保险、印第安人健康保险等)。政府医疗保险是美国最基础的医疗保障,但覆盖人口有限,在美国医保体系中占次要地位,根据美国人口统计局,2020 年公共健康保险覆盖率仅 34.8%(较 2018 年提升 0.4pct)。
2.1 联邦政府医保 Medicare
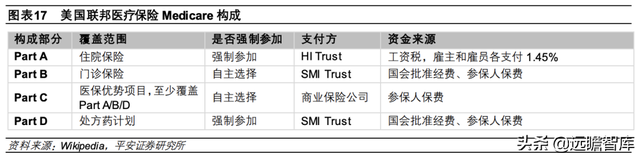
Medicare覆盖人群主要为 65岁及以上老人、65岁以下某些残疾人群以及晚期肾病人群(包括永久性肾衰竭、肾移植患者),医疗费用由联邦政府和参保人共同承担,与我国基本医保类似。Medicare由住院保险(Part A)、门诊保险(Part B)、商业医保公司提供的医保优势项目(Medicare Advantage Plan, Part C)以及处方药计划(Part D)四个部分构成,其中 Part A和 Part D 强制参加,Part B 和 Part C 由参保人自主选择。
2.1.1 原始 Medicare:由美联储持有的 HI Trust 和 SMI Trust 两大信托基金会支付
1)HI Trust(Hopital Insurance Trust)
①资金来源:雇主、雇员和自雇人员支付的工资税,雇主和雇员各支付总工资的 1.45%用于 HI 基金。
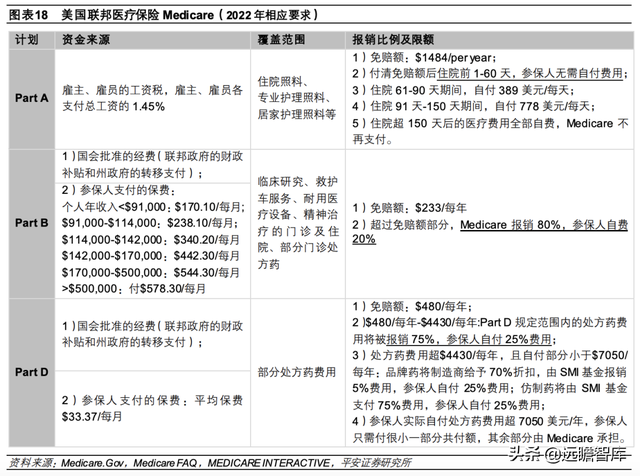
②支付制度:主要支付 Medicare 的住院保险(Part A),包括住院照料、专业护理照料、居家护理照料等超过免赔额部分的医疗费用,2020 年 HI 基金的总支出为 4022 亿美元。
2)SMI Trust(Supplementary Medical Isurance Trust)
①资金来源:国会批准的经费和参保人为门诊保险(Part B)、处方药计划(Part D)支付的保费。2022年 Part B 每月基本保费随收入的增加而增加;Part D每月保费根据覆盖的药物范围和收入情况而变化,2022年全国平均保费 33.37美元/每月。
②支付制度:主要支付门诊保险(Part B)、处方药计划的医疗费用(Part D),均设有免赔额,超过免赔额的部分由 SMI 基金和参保人共担。此外,Part D对处方药设置初始承保限额,并对品牌药、仿制药等设置不同赔付比例。2020 年 SMI基金的总支出为 5236 亿美元。
2.1.2 Medicare Advance Plan(Medicare Part C):原始 Medicare 项目的替代方案
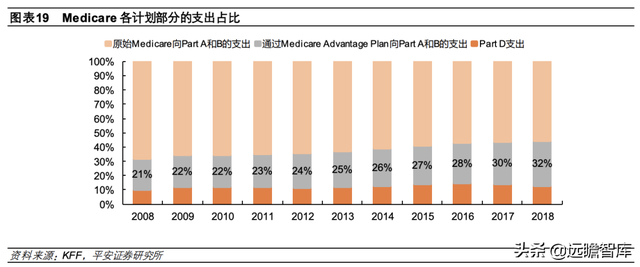
Medicare Advance Plan至少覆盖 Part A/B/D的保障范围,也可以提供如牙科护理、视力保健等其他项目,由商业保险公司提供保障、进行理赔。根据 KFF 统计,2021 年美国共有 42%的 Medicare 参保人选择加入 Part C 计划。
①资金来源:Medicare的“转移支付”和参保人个人保费。Medicare Advance Plan的主要资金来源是运营 Medicare PartA/B/D的联邦医保和医助服务中心 CMS(Centers for Medicare & Medicaid Service)每月向提供 Advantage Plan的保险公司支付一定费用,用于覆盖受益人 Part A/B/D的保障;另一部分资金来源于参保人每月支付保费,保费主要取决于商业保险公司定价和保险范围,个体差异较大。
②支付制度:Medicare Advance Plan主要保障范围涵盖 Part A 和 Part B,近年来通过 Medicare Advance Plan向 Part A和 Part B 的支出增长明显。根据 KFF,2018年 Medicare Advance Plan 向 Part A 和 Part B 支付的金额达 2330亿美元,较2014 年增长近 50%,在 Medicare支出中的占比由 2008年的 21%增长至 2018年 32%。大部分 Medicare Advance计划同样会设计保费、共付额、免赔额等,具体标准由各家商业保险公司制定。
2.2 医疗补助保险 Medicaid
Medicaid 是为低收入群体提供的医疗保险,其最主要的资格审查标准是收入,并综合考虑申请人年龄、是否美国公民、是否残疾等其他因素;由联邦政府制定框架,各州政府制定本州的医疗补助保险计划并具体实施。截至 2021年 11月,Medicaid已覆盖全美 7890 万人。
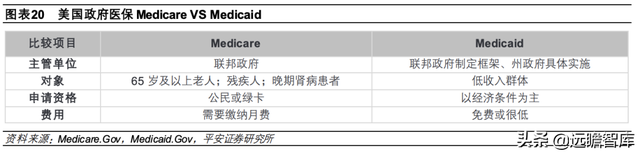
①资金来源:Medicaid 主要由州政府和联邦政府出资,联邦政府通过 CMS 提供至少 50%的资金,参保人只需承担极小比例的保费。具体来看,参保人仅需每月支付 5 美元-74 美元,且联邦政府禁止各州向收入低于 1.5 倍联邦贫穷线(FPL)的个人收取保费,同时紧急服务、计划生育服务、妊娠相关服务、儿童预防服务等项目可豁免自付费用。2019年 Medicaid支付总额达 6270 亿美元,其中联邦政府支付4050 亿元,约占总额的65%。
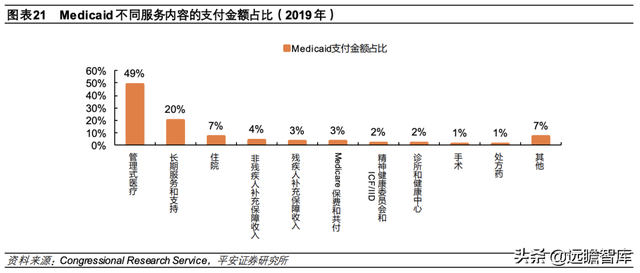
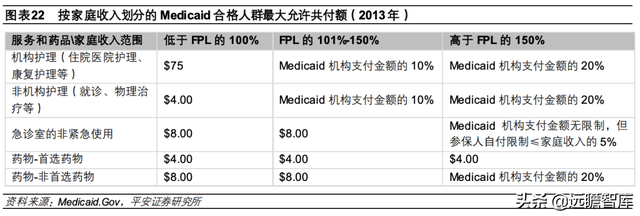
②支付制度:Medicaid 参保人可以选择规定的健康计划、医疗机构和家庭医生,并限定可以报销的服务范围包括救护车服务、急诊、住院、长期护理等。根据医疗服务类别分类,Medicaid 支出项中,管理式医疗是主要的服务项目——2019 年Medicaid总支出的 49%用于支付管理式医疗,长期服务和支持(Long-term service and supports,LTSS)占据 20%。Medicaid同样可以设置免赔额、共付额等,但由于 Medicaid对低收入人群的救助属性,免赔额和共付额均明显低于 Medicare和商业健康险。具体联邦政府规定不同家庭收入下 Medicaid参保人的最大名义免赔额和共付额,总自付费用限制在家庭收入的 5%,例如 2013 年最高名义免赔额仅为 2.65 美元,参保人的管理式医疗费用仅需共付 4 美元,家庭收入低于联邦贫困线的参保人机构护理服务允许的最大共付额仅 75 美元。
商业保险在美国医疗保险体系中占据主导地位,呈现高度市场化特征。
美国医疗保险以商业保险为主,2020 年商业医疗保险覆盖率达 66.5%,主要由于:
1)美国医疗保险等社会服务由州政府管辖,非联邦政府责任,政府医保仅覆盖特定人群。
2)二战期间美国实行工资管制,雇主不能提高工资,便通过医保等福利吸引人才;同时,政府为雇主提供保险的费用免税。
因此,雇主成为美国国民获取商业医保的一大主要途径,雇主自主决策商业医疗保险的种类及价格,使得市场涌现出联合健康、Anthem、Centene等一大批优秀的商业医疗保险公司,形成高度市场化的商业医疗保险市场。
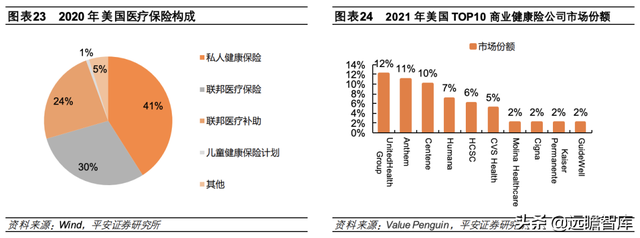
2020年美国医疗保险费用构成中,私人健康保险占比 40.98%,处于核心地位;Medicare、Medicaid、CHIP 分别占比29.53%、23.89%和 0.76%。(报告来源:远瞻智库)
03 社会保障型:社会医保覆盖率高,商业健康险作用有限
3.1 以德国为例:法定医保为主、私人医保为辅
德国卫生支出主要由社会医疗保险承担。
2019 年,德国经常性卫生支出共计 4034.43 亿欧元,在 GDP 中占比达 11.70%,与英国、日本、欧盟整体卫生支出负担相近(2019年占比分别 10.15%、10.74%、9.92%)。
德国坚持推行“以法定医保为主、私人医保为辅”的社会保障型医保体系,卫生费用以社会医疗保险(也即德国法定医疗保险)支付为主。
具体来看,社会医疗保险支出占经常性卫生支出的 64.90%,是卫生支出的最主要来源;商保支出仅占 8.30%,政府预算、个人现金支出分别占比 12.83%、12.82%。
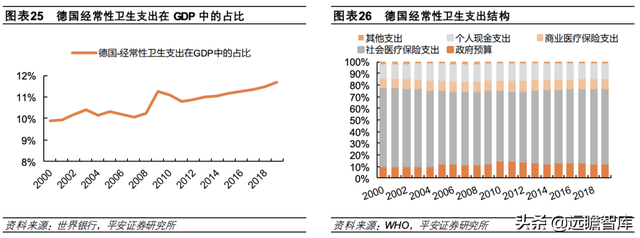
法定医疗保险和私人医疗保险并立。
德国是全球最早建立社会保障制度的国家,医保主体是法定医疗保险(SHI),私人医疗保险承担补充作用。德国以工资水平作为是否强制参与法定医疗保险的依据,2022年收入低于 64350欧元的职工自动加入法定医疗保险,而收入高于 64350 欧元的职工、学生、公务员则可以选择私人医疗保险。除医保外,德国同样设置社会长期护理保险制度(SLTCI)和商业长护险,其中社会长护险覆盖全民,保费由雇员和雇主各负担一半。
3.1.1 法定医疗保险:德国的强制性健康福利
法定医疗保险保障范围覆盖住院、门诊、心理健康和处方药,覆盖率约 88%。德国法定医疗保险可由多个疾病基金机构运营,形成多个竞争性的、非营利的社会健康保险计划,实现疾病基金的市场化运作。截至 2021 年末,德国有 97 家社会健康保险机构提供法定医疗保险,主要包括地方医疗保险机构(AOK)、企业医疗保险机构(BKK)、技术人员医疗保险机构(TKK)、德国职员医疗保险(DAK)、手工业同业工会医疗保险(IKK)。
1)资金来源:德国政府在国家层面设立中央健康基金(Gesundheitsfonds),设立统一的保险费率,为法定医疗保险筹资;中央健康基金在集中资金后再重新分配给各个疾病基金。。
自 2016 年以来,德国法律规定统一费率为总工资的 14.6%,雇主和雇员平均分配。一方面,参保人需要根据不同的工资水平向中央健康基金缴纳补充保费,2021 年平均补充缴费率约为1.3%;另一方面,政府为长期失业者代缴保费,免除儿童和残疾人的自费部分,为特殊人群兜底。
2)支付制度:法定医疗保险保障范围全面,不仅包括医生服务、住院医疗,也包括门诊、处方药、精神治疗、牙科等。参保人在法定医疗保险的合约机构看病时,多数医疗费用直接由疾病基金向医院、诊所直接支付,个人仅需承担部分规定的自付费用,例如购买处方药时每种药品需自费支付 5欧元-10欧元,住院治疗每天需自费支付 10欧元,且自付比例不高于 2%。
疾病基金在向医疗机构支付时,门诊部分按人数和服务项目支付;住院部分采用 DRG(疾病诊断相关分组)支付方式以控制卫生支出、优化医疗资源使用。
3.1.2 私人医疗保险:法定医疗保险的有效补充或替代
目前德国私人医疗保险覆盖率已达 11%。一方面,满足最低收入要求的居民购买私人医疗保险可退出法定医疗保险。私人医疗保险的定价直接与风险挂钩,而风险仅在加入私人医疗保险时评估、保险协议基于终身承保,对高收入的年轻人更有吸引力。
根据德国私人医疗保险协会统计,2017年替代性私人医疗保险覆盖 875万人。另一方面,对于参与法定医疗保险的参保人,私人医疗保险起到补充作用。私人医疗保险的保障范围包括个人自付费用和私人医院病房等,且覆盖与法定医疗保险相同的医疗服务机构,能够有效弥补法定医疗保险的不足、有利于医疗费用的市场化定价。

3.2 以日本为例:社会医保覆盖全民,财政发挥重要作用
日本卫生支出负担主要由社会医保及政府预算承担。2019 年,日本经常性卫生支出共计 60.30 万亿日元,在 GDP 中的比重为 10.74%。
日本公共医疗体系面向全年龄和全地域,社会医保是医疗系统中最主要的支付方。2019年社会医保支出占经常性卫生支出的 50.07%;政府预算占比达 33.79%,同样发挥较为重要的作用;个人现金支出占比达 12.91%,与英国、德国水平相近;而商业医保支出占比仅为 2.30%。
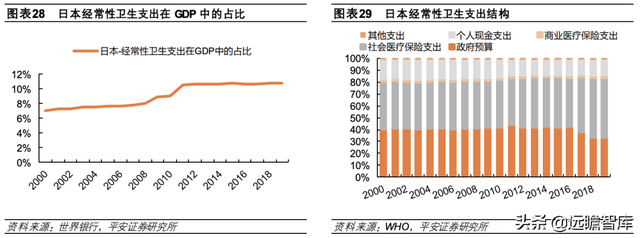
3.2.1 公共健康保险计划(也即公共医疗保险):面向全民,包括三大部分
日本医疗保险制度构成较为复杂,公共医疗保险面向全民,覆盖超 98%的日本人口日本公共医疗保险主要由职工医疗保险、居民医疗保险、老年人健康保险三部分组成,公民至少参加一项公共健康保险计划。具体来看:
①职工健康保险:覆盖职工及其家属,按照职业和行业可分为健康保险、共济组合和船员保险。
日本健康保险计划主要针对5人以上的企业雇员,目前共有超过1400个大型企业健康保险计划。其中,中小企业雇员的医疗保险由全国健康保险协会管理,又称“协会健保”;大型企业(雇员人数超过700人)雇员的医疗保险由企业或行业建立的保险机构“健康保险组合”进行管理。共济组合覆盖国家、地方公务员和私立学校教职员工,由各个共计组织负责运营管理。船员保险以船员为保险对象,除医疗外,也负责船员的年金、劳动保护、失业保险等,由全国健康保险协会运营管理。

②居民医疗保险:分为国民健康保险组合和市町村国民健康保险。
国民健康保险组合覆盖个体经营者、非正式雇员等,市町村国民健康保险覆盖农业从业者、年金生活者(正式雇员退职后)、居住在日本的外国人等。③老年人健康保险:针对75岁以上的老人,或者 65 岁以上的卧床老人。
1)资金来源:包括投保人个人缴费、雇主缴费和税收补贴三部分,不同保险计划的筹资来源比例不同。
职工健康保险的资金来源主要是雇员和雇主缴费,平均缴费比例为工资的 8%,由职工和雇主平均分担;职工健康保险税收补贴主要覆盖中小企业雇员的协会健保,补贴比例约为协会健保支出的 16.4%;中大型企业雇员的医疗保险仅在财务困难情况下才有资格获得补贴。共济组合没有税收补贴;而老年人健康保险的资金主要由于中央和地方的税收负担,补贴比例约为支出的 50%,同时居民健康保险和职工健康保险基金也以“支援金”的名义向老人健康保险基金转移资金。

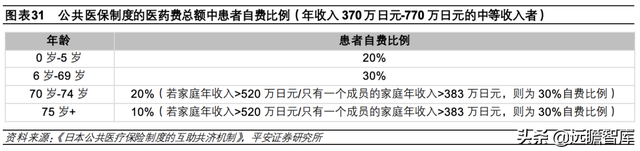
2)支付制度:主要采用按项目支付的方式,自付比例基本为30%。
公共医疗保险支付内容包括住院、门诊、牙科、药品等,但部分特殊医疗服务、疾病预防、健康促进等项目不包括在公共医疗保险中。
支付制度主要采用按项目付费方式,长期照护和教学医院实施按病床日付费制度;报销比例挂钩患者的年龄和收入,患者自付部分基本为 30%,70岁以上老人及 6岁以下婴幼儿自付比例更低。
对于自费支出较高的患者,日本也设置高额医药费报销制度,避免患者负担过重。此外,日本实行统一的价目表,来统一不同健康保险计划保障范围和医疗服务、药品的费用。
除三类社会公共健康保险计划以外,介护保险(即长期保健保险)也是日本社会保障的重要组成部分
根据规定,日本 40 岁以上公民都可以参与介护保险,其中 65 岁以上的被保险人(第一类被保险人)可直接享受介护保险保障、年龄在 45 岁-64 岁之间但因特定疾病而具备长期护理需求的被保险人(第二类被保险人)在获得认证后也可介护保险保障。
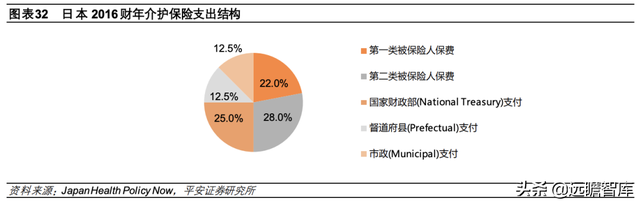
1)资金来源:个人缴费、雇主缴费和税收补贴。
日本 2016 财年介护保险支出预算为 9.6 万亿日元,其中第一类被保险人保费占比 22%、第二类被保险人保费占比 28%、国家财政部支付占比 25%、市政支付占比 12.5%、督道府县支付占比 12.5%。
其中,第一类被保险人保费由市町村直接征收或从养老金账户中扣除,不同地区保费可能有所不同,保费与被保险人收入挂钩——市政府每年确定基础金额并根据收入和税费设置缴费比例(如 2021 年东京品川区需交住民税且上一年总收入不足120 万日元的第一类被保险人,年基础金额为 76860日元,市政府制定的比例为 1.05倍);第二类被保险人保费缴纳由雇主和雇员共同承担,保费与月工资和保险种类挂钩。
②支付制度:介护保险提供护理保健服务,具体服务由专业护理服务提供商提供,服务费用由政府制定、每三年重新审查一次。
被保险人经过介护保险审批委员会的评估后,评估结果具体分为 2大支持级别(support level)和 5大护理级别(carelevel),不同级别享有不同的护理保健服务——需要支持级别(support required)的被保险人可以享受日间服务、设备租赁、居家助手等居家照护服务;需要护理级别的被保险人可选择部分医院、养老院等机构服务;被保险人也可以自由挑选对应级别下的服务类型、设施与供应者。护理保健服务的费用主要由介护保险承担,被保险人自付比例仅占 10%(高收入者达 20%或 30%)。
3.2.2 私人健康保险:社会公共医保的重要补充
日本私人健康保险主要用于减轻医疗费用的自付负担。与德国私人医保可替代法定医保不同,日本私人医保不能替代公共医保,也不提供私人医院服务等,而是主要为患者提供额外的现金不长。由于日本老龄化程度深(老龄人口占比超 28%)、医疗费开支压力大,商业健康保险需求较为旺盛。
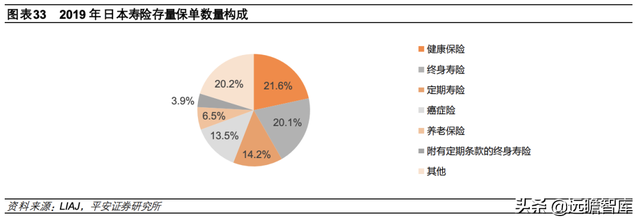
从保单数量来看,健康保险和癌症保险是日本寿险的重要组成部分,2019年存量保单数量分别 4048、2535 万单,分别在寿险存量保单数量占比21.6%、13.5%。
04 以邻为鉴:医保制度决定支付方,长护险可作为补充
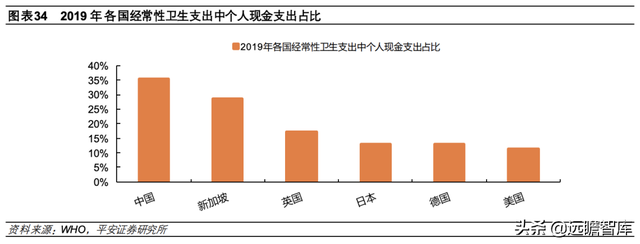
四类医疗保险模式各具特色,从保障力度来看,商保覆盖越充分,个人医疗支出负担越轻——美国以商保为核心的医保体系下,2019 年经常性卫生支出中个人现金支出占比仅 11.3%。
1)在英国的国家保障型医保体系下,政府决定医保资金、掌握医疗资源,但公立医院缺乏竞争,医疗服务效率低、质量差、治疗等待时间长。同时,高福利的背后是对经济发展水平的高要求,政府财政负担较重。
2)在德国、日本的社会保障型医保体系下,以国家立法强制实施,覆盖率较高;但保障资金由社会统筹,由政府设立或授权的医疗保险机构代表参保人向提供医疗服务的机构支付医疗费用,互济性突出。其中,德国法定医保保障范围和力度较大、覆盖率达 88%;同时,规定居民选择替代性私人医疗保险需满足一定收入门槛,因此替代性私人医疗保险覆盖率仅约 11%。
3)在新加坡的个人储蓄保障型医保体系下,由雇主和雇员共同缴费,对就业水平、企业发展和经济发展的要求高;同时,储蓄过高也会压制居民的医疗需求。
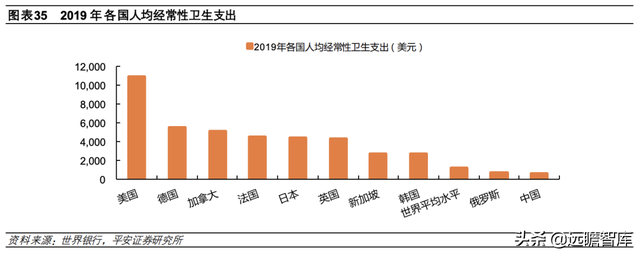
4)在美国的商业保险保障型医保体系下,私立医院数量占比超过 50%,市场化程度高、运作效率高,减少政府财政负担;但无法充分发挥政府的公共管理和资源调配作用,仍未实现全民医保,同时医疗费用高昂——美国的人均经常性卫生支出是德国、日本、英国等与其他医保体系的 2倍及以上。
与德国类似,在我国社会保障型医保体系下,医疗服务主要由公立医院提供、医保局掌握医疗服务定价权,政府授权机构(如我国医保基金)为主要支付方,保险公司与医疗服务供给方关联较弱、话语权有限。
因此德国健康险公司设立行业协会,增强保险公司在医疗服务谈判时的议价权,同时协会整合数据、信息资源,提升保险公司的风险识别能力和成本控制能力。
此外,德国险企通过直接投资或与医院、诊所、健康管理公司、护理机构等健康产业上游服务企业进行战略合作,加强私人医疗保险的增值服务、进一步提升险企话语权。随着险企议价能力的提升,管理式医疗也有望进一步发展。
日本社会保障除三类社会公共健康保险计划以外,介护保险(即长期保健保险)也是一大重要组成部分,满足条件的被保险人可获得居家服务或护理服务。我国老龄化程度不断加深,失能老人、超高龄老人增加,照护需求增加、但长期护理保险发展缓慢。
目前我国基本医保、大病医保和商业健康险均不包括护理责任,未来可以通过立法强制实施、与基本医保挂钩等方式,提升护理保险的覆盖率、加强对老年群体的保障,进而推动商业型长期护理险的发展。
05 风险提示
1、海内外疫情反复。商业健康险主要依赖线下销售,当前重疾险饱和度相对较高,疫情反复,影响代理人线下展业;此外,部分消费者收入受影响、对于非必需产品的消费意愿下降,阻碍商业健康险销售。
2、政策落地不及预期。当前我国大健康产业发展处于初期阶段,政策支持至关重要。若健康险及健康产业的激励政策落地不及预期,将影响大健康产业发展进程。
3、险企健康管理发展进度不及预期。政策鼓励发展管理式医疗,但我国医疗支付方主要是医保基金,商业保险公司话语权有限;医疗体系以公立医院为主,政府掌握多数医疗资源,险企与医院和产业上下游的合作有待进一步打通。因此,目前险企的健康管理主要作为增值服务,健康管理发展仍处于相对初期阶段,管理式医疗的发展需待政策落地以及相关险企战略转型的持续推进。
——————————————————
请您关注,了解每日最新的行业分析报告!报告属于原作者,我们不做任何投资建议!如有侵权,请私信删除,谢谢!
获取更多精选报告请登录【远瞻智库官网】或点击:远瞻智库-为三亿人打造的有用知识平台|战略报告|管理文档|行业研报|精选报告|远瞻智库